Reizdarmsyndrom und Mastzellen: Hilft Dinatriumcromoglycinsäure?
Dieses Interview mit Prof. Dr. med. Martin Raithel wurde uns freundlicherweise zur Verfügung gestellt von: Mein Allergie Portal
Das Reizdarmsyndrom (RDS) ist eine Erkrankung, deren Ursache schwer zu fassen ist. Zudem zeigt sie sich durch eine Vielzahl unterschiedlicher Symptome und kann bei jedem Patienten unterschiedlich ausgeprägt sein, klinisch werden aufgrund der Hauptsymptome daher verschiedene Subtypen unterschieden.
Bei aller Unterschiedlichkeit der Auslösemechanismen scheint es jedoch bei vielen Reizdarm-Patienten eine Gemeinsamkeit zu geben und dabei spielen das Immunsystem und die Mastzellen eine Rolle.
Was haben die Mastzellen mit dem Reizdarm-Syndrom zu tun und welche Therapiemöglichkeiten ergeben sich daraus?
Darüber sprach MeinAllergiePortal mit Prof. Dr. med. Martin Raithel, Internist, Gastroenterologe, Allergologe, Gesundheitsökonom (EBS), Ernährungsmedizin (BLAEK) und Chefarzt der Medizinischen Klinik II des Waldkrankenhauses St. Marien in Erlangen.
Herr Prof. Raithel, wenn sich bei Bauchbeschwerden keine Ursache finden lässt, lautet die Diagnose häufig Reizdarm (RDS). Ist dies eigentlich ein neues Krankheitsbild?
Das Reizdarmsyndrom (RDS) ist keine neue Erkrankung, sondern bereits seit längerer Zeit bekannt. In den letzten fünf Jahrzehnten beobachten wir allerdings eine gewisse Zunahme der Erkrankung. Diese ist im Wesentlichen klinisch definiert, da es keinen beweisenden Laborparameter dafür gibt. Das bedeutet, man kann keine „harte“ Diagnose stellen. Auffällig ist: Gerade in den westlichen Ländern werden immer häufiger Beschwerden geschildert, die dem Reizdarmsyndrom entsprechen und ähnlich wie Nahrungsmittelunverträglichkeiten, Adipositas, Allergien, Asthma bronchiale und psychosomatische Beschwerden zunehmen. Man kann schon den Eindruck haben, dass unsere heutige Lebensweise Einfluss auf die Gesundheit und die Begünstigung bestimmter Erkrankungen hat. Dazu gehören Ernährungsfaktoren, Hygiene, Antibiotikaverbrauch und nicht zuletzt Konsum von Alkohol, exotischen Gewürzen etc. Allerdings sind nicht alle Beschwerden und Irritationen aus dem Magen-Darmtrakt (reizdarmähnliche Symptome) tatsächlich auch dem Reizdarmsyndrom zuzuordnen.
Welche Erkrankungen können Symptome zeigen, ähnlich wie beim Reizdarm?
Viele Erkrankungen können ähnliche Symptome verursachen wie der Reizdarm. Hat der Patient Beschwerden im Magen-Darm-Trakt werden deshalb im ersten Schritt zunächst wichtige, schnell objektiv fassbare Erkrankungen ausgeschlossen, z. B. Magen-Darmgeschwüre, Infektionen, Krebs, usw. Oft verbleibt dann als mögliche Differentialdiagnose die Frage nach z. B. Nahrungsmittelunverträglichkeiten wie Laktoseintoleranz, oder Fruktosemalabsorption, oder das Vorliegen einer gastrointestinalen Allergie, die alle ähnlichen Symptome verursachen können. Diese Erkrankungen können aber durch Meidung der entsprechenden Kohlenhydrate bzw. der auslösenden Trigger gut behandelt werden, während bei einem sogenannten idiopathischen RDS die Ursache, der Trigger und die exakte Therapie im Einzelfall unklar sind.
Gab es in den letzten fünfzig Jahren tatsächlich mehr Patienten mit Reizdarmsyndrom oder wird RDS nur zunehmend besser mittels Ausschlussdiagnose diagnostiziert?
Die Diagnose „Reizdarmsyndrom“ ist eher eine Frage der Einordnung. Früher hat man Reizdarmbeschwerden, d.h. funktionelle Magen-Darm-Beschwerden oder Dyspepsie häufig als nervlich, neuropsychiatrisch, oder neuro-vegetativ vermittelt eingestuft. Heute wissen wir, dass der Reizdarm ein riesengroßes Spektrum verschiedener Ursachen und Störungen aufweisen kann, die zum Teil im Immunsystem, teilweise aber auch in der Darmflora oder im Nervensystem lokalisiert sind. Die Ausprägung der Beschwerden ist dabei natürlich auch an neurovegetative und psychosomatische Mechanismen gekoppelt, diese sind aber oft nicht die allein vorhandene Ursache, sondern ein Modulationsfaktor.
Was bedeutet das für die Diagnose Reizdarmsyndrom?
Das bedeutet: Während Reizdarmbeschwerden in der Vergangenheit als nicht fassbare psychische Erkrankung gesehen wurden, findet man heute zunehmend eine Erklärung der Symptome in verschiedenen Teilbereichen, z.B. der genetischen Expression von Serotonintransporter-Proteinen, im Histaminabbau in bestimmten Darmsegmenten (Stichwort Histamin-vermitteltes RDS) oder differenzierten Veränderungen der Darmflora (Mikrobiota). Weitere Beispiele hierfür sind z.B. Patienten mit einer bakteriellen Dünndarmüberwucherung, Patienten, die auf FODMAP-Bestandteile der Nahrung, also bestimmte Kohlenhydrate, sogenannte Frukto- und Galakto-Oligosaccharide, Disaccharide & Polyole, mit Blähungen reagieren, Patienten mit gastrointestinalen Nahrungsmittelallergien und Patienten, die verstärkt Mastzellen im Darm aufweisen. Letztendlich ist die Symptomatik des Reizdarmsyndroms das Ergebnis einer gestörten intestinalen Physiologie, die sich aus der Interaktion mit der Umwelt bei einer gegebenen genetischen Konstitution in einer gestörten intestinalen Immunhomöostase und einer gestörten Darmbarriere äußert.
Reizdarmpatienten sind also eine extrem heterogene Gruppe?
Das Spektrum der Phänotypen beim Reizdarmsyndrom ist enorm groß und ist medizinisch extrem schwer komplett abzuklären. Vom Phänotyp her gibt es Reizdarm-Patienten, die lediglich Blähungen haben, andere klagen nur in stressigen Prüfungssituationen über Durchfälle und wieder andere können aufgrund extremer Durchfälle und starker Schmerzen nicht zur Arbeit gehen. Bei schweren Verlaufsformen verändern sich die Personen im Laufe der Zeit psychisch aufgrund ständiger Sorge um ihren Darm, die Ernährung und ihr Leben. Auffällig ist hier auch eine hohe Komorbidität mit anderen Stresserkrankungen, psychischen Veränderungen und Depressionen.
Kann man abschätzen, wie häufig das Reizdarmsyndrom in Deutschland auftritt?
Aus Erhebungen weiß man, dass zwischen 10 und 15 Mio. Menschen über Reizdarmbeschwerden klagen. Von den Patienten, die aufgrund funktioneller Magen-Darm-Beschwerden eine Klinik aufsuchen, hat jeder zweite ein Reizdarmsyndrom. Man sollte diese Zahlen allerdings nicht überinterpretieren, denn es kommen ja nur die Patienten in die Klinik, die erhebliche Beschwerden haben, bei denen der Leidensdruck oder die Angst stärker sind als die erfahrenen Symptome. Patienten mit leichteren Beschwerden suchen in der Regel keinen Arzt auf, sondern behelfen sich mit Hausmitteln, meiden unbewusst bestimmte Stressoren oder Trigger. Gerade pflanzliche Präparate können bei leichten Formen auch recht wirksam sein, z.B. können Fenchel, Ingwer, Kümmel oder ätherische Öle wie Pfefferminze bei verstärkten Kontraktionen den Darm entspannen und so Blähungen und Bauchschmerzen lindern.
Oft klagen Frauen über Bauchbeschwerden. Ist das Reizdarmsyndrom eine „Frauenkrankheit“?
Auch Männer können Reizdarmbeschwerden haben, aber Frauen sind häufiger betroffen. Bei der Häufigkeit der Reizdarmausprägung geht man von einem Verhältnis von ca. zwei bis drei Frauen auf einen Mann aus. Gründe hierfür könnten die unterschiedliche genetische Ausstattung sein, die hormonelle Regulation des Histaminabbaus, die unterschiedliche Perzeption von Schmerz etc. Frauen scheinen für Reizdarmbeschwerden, depressive Erkrankungen oder neurodegenerative Störungen empfänglicher zu sein als Männer.
Zu den Symptomen: Ganz typische Reizdarmbeschwerden scheint es nicht zu geben?
Es gibt sehr viele mögliche Symptome beim Reizdarmsyndrom. Mögliche Symptome beginnen bereits am Übergang der Speiseröhre zum Magen. Sie können sich durch ein Brennen, Unwohlsein und manchmal auch durch Schmerzen, Völlegefühl oder Blähungen bemerkbar machen und ein Hinweis auf ein Reizmagensyndrom sein, das zusammen mit dem Reizdarmsyndrom auftreten kann. Manche Patienten haben auch das Gefühl, dass der Magen sich nicht richtig entleert.
Zwar empfinden viele Patienten diese Beschwerden als Sodbrennen oder als erhöhten Druck – bei einer Messung des pH-Wertes kann dann aber oft keine Übersäuerung festgestellt werden und auch eine manometrische Störung lässt sich häufig nicht nachweisen. Das heißt, die Speiseröhre dieser Patienten ist ganz einfach hypersensitiv und so kommt es zu einer verstärkten Empfindung.
Leiden auch Reizdarmpatienten an einer verstärkten Empfindung bzw. Hypersensitivität?
Bei Reizdarmpatienten zeigt sich ein ähnliches Phänomen. Bei Untersuchungen, bei denen im Enddarm ein Ballon aufgeblasen wurde, zeigte sich, dass Reizdarmpatienten dies viel früher spürten als gesunde Patienten. Es handelt sich also um eine viszerale Hypersensitivität, d.h. das Empfinden der Schleimhaut im Hinblick auf Druck und Schmerz ist erhöht.
Weiter gibt es beim Reizdarmsyndrom Beschwerden im Mittelbauch und rund um den Nabel. Bei Beteiligung des Dünndarms im Rahmen eines RDS können Blähungen, Völlegefühl oder zum Teil kolikartige starke Schmerzen auftreten. Auch weicher Stuhl, Flatulenz oder wässrige Durchfälle sind bei Dünndarmbeteiligung möglich. Bei der Reizdarmerkrankung im Dickdarm berichten die Patienten hingegen über ziehende Schmerzen im rechten oder linken Unterbauch, sowie über Blähungen und Stuhlunregelmäßigkeiten (gehäufte Entleerungen bei normaler Konsistenz) und Verstopfung. Bei einer Untersuchung an Reizdarmpatienten konnten wir feststellen, dass bei unterschiedlichen RDS-Personen in den einzelnen genannten Magen-Darmsegmenten unterschiedliche Aktivitäten der Histamin-abbauenden Enzyme vorlagen, was unterschiedliche Organsegment-bezogene Symptome erklären kann.
Wie sieht beim Reizdarmsyndrom die Differentialdiagnose zu Nahrungsmittelallergien aus?
Im Gegensatz zu reinen Reizdarmpatienten mit Symptomen am Magen-Darm-Trakt, zeigen bestimmte Patienten mit echten IgE-vermittelten Nahrungsmittelallergien oft auch Beschwerden außerhalb des Magen-Darm-Traktes, wie z.B. Heuschnupfen, eine chronische Urtikaria oder Migräne. Es gibt jedoch auch Nahrungsmittelallergien, die nur lokal auf den Magen-Darm-Trakt beschränkt sind – man bezeichnet diese als gastrointestinal vermittelte Nahrungsmittelallergien. Das Problem hierbei ist, dass solche Allergien am Magen-Darm-Trakt in der Routinediagnostik nicht auffallen und im Blut- oder Hautest negativ sein können, sogenannte seronegative Nahrungsmittelallergie. Deshalb entwickelten wir bereits 1996 den Test der endoskopisch gesteuerten segmentalen Lavage, um in den einzelnen Segmenten des Darms nach lokal gebildetem IgE zu suchen.
Sie haben die Rolle der Mastzellen beim Reizdarmsyndrom untersucht, welche Zusammenhänge gibt es?
Interessant ist, dass in über 90 Prozent der histologischen Studien an Reizdarmpatienten ein vermehrtes Auftreten von Mastzellen bzw. eine erhöhte Aktivierung von Mastzellen festgestellt wurde, und zwar bei fast allen Formen des Reizdarmsyndroms. Am häufigsten waren diese Studien im unteren Dünndarm und Dickdarm mit signifikanten Ansammlungen von Mastzellen versehen. Das ist insofern von Bedeutung, als Mastzellen ihre Mediatoren im Gewebe, aber auch an den Nervenenden ausschütten und so die Nervenzellen beeinflussen können. Die eosinophilen Granulozyten waren bei weitem nicht so häufig beteiligt. Dies zeigt, dass Reizmagen- und das Reizdarmsyndrom sich stark auf eine Mastzellhyperplasie, d.h. eine Mastzellvermehrung beziehen. Allerdings sind die Ursachen, die letztendlich zu einer Mastzellenaktivierung führen, sehr vielfältig und liegen auch nicht immer zeitnah zum Auftreten der Symptome und sie sind keineswegs immer Ausdruck einer Allergie.
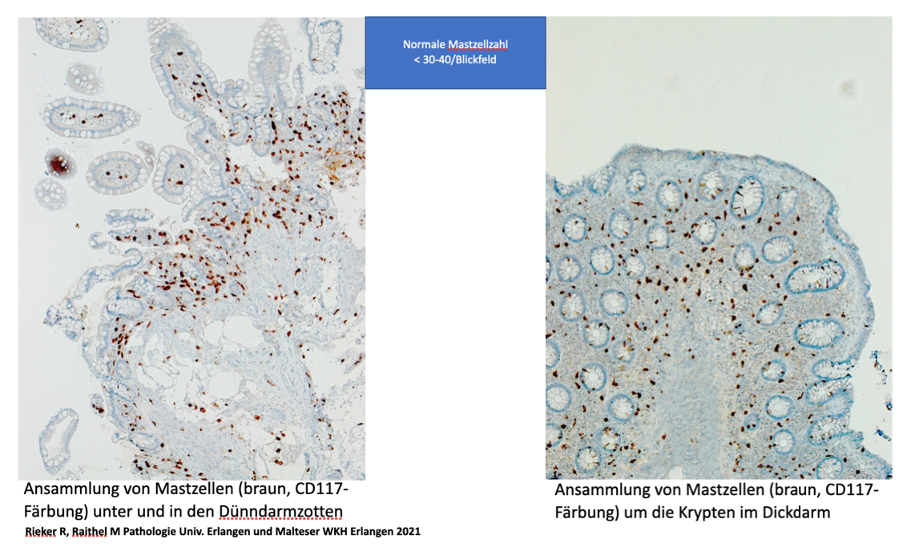
Handelt es sich dann um ein Reizdarmsyndrom oder um ein Mastzellaktivierungssyndrom (MCAS)?
Dies ist eine relativ schwierige Frage, denn dazu müssen viele krankmachende Auslöser wirklich überprüft werden, wie z.B. Mutationen an den Mastzellen (c-Kit und andere Genveränderungen), aber auch eben die Genpolymorphismen der Histaminabbauenzyme (DAO und HNMT), genauso wie die lokale Bildung von IgE im Darm, von Leukotrienen im Blut bei Salizylatsensitivität, Eosinophile im Darmgewebe und in der Darmmikrobiota auch histaminbildende Bakterien etc.
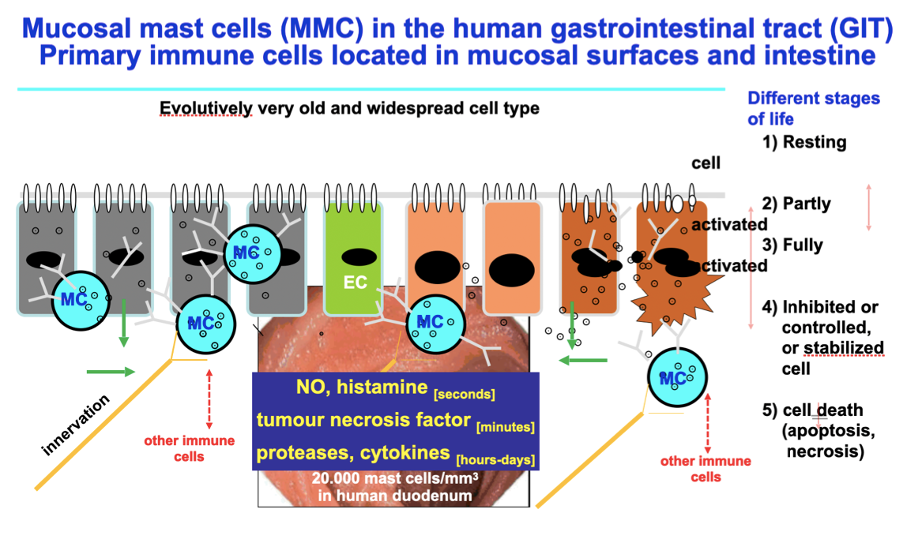
Mucosal mast cells (MMC) in the human gastrointestinal tract (GIT)
Primary immune cells located in mucosal surfaces and intestine. Quelle: Prof. Dr. med. Martin Raithel, Internist, Gastroenterologe, Allergologe, Gesundheitsökonom (EBS), Ernährungsmedizin (BLAEK) und Chefarzt der Medizinischen Klinik II des Waldkrankenhauses St. Marien in Erlangen.
Die Diagnose Mastzellaktivierungssyndrom wird hier oft vorschnell verwandt, ohne die genauen Zusammenhänge zu klären. Oft spielen auch postinfektiöse Prozesse, Medikamentennebenwirkungen oder Autoantigene eine Rolle, so dass wir in Erlangen schon versuchen den genauen Trigger zu identifizieren. Denn dies erlaubt dann unter anderem auch eine zielgerichtetere, individuelle Diät und/oder Therapie, zum Beispiel mit einer konventionellen mastzellblockierenden Medikation, wie etwa mit Dinatriumcromoglycat oder Ketotifen. In vielen Fällen finden wir bei Reizdarmsymptomatik bei genauer detaillierter Aufarbeitung eine Mastzellhyperplasie, die als sekundäre nachfolgende Aktivierung einzustufen ist.
Das isolierte idiopathische primäre MCAS, also eine persistierende Aktivierung von Mastzellen, ohne weitere erkennbare Ursache, ist auf eine genetische Veränderung des Mastzellwachstums und -stoffwechsels zurückzuführen. Dies ist unter Reizdarmpatienten seltener anzutreffen als die sekundäre Mastzellaktivierung. Dennoch machen wir in begründeten Fällen bei Reizdarmpatienten daraufhin Untersuchungen. Aufgrund des Kostenaspektes müssen hierzu aber vorausgehend begründende Kriterien diagnostisch gesucht werden, zum Beispiel Mastzellgruppen in Biopsie, hohe Serumtryptase etc..
Welche Ursachen können zur Aktivierung von Mastzellen bei Reizdarmpatienten beitragen?
Die Ursachen für die Aktivierung der Mastzellen bzw. das Entstehen eines Reizdarmsyndroms sind multifaktoriell. Eine mögliche Ursache für Mastzellenaktivierungen sind genetische Veränderungen, eine verborgene Allergie, vorausgehende Infektionen des Magen-Darm-Traktes, wie z.B. Campylobacter- oder Norovirus-Infektionen. Manchmal stellen wir fest, dass Patienten erst viele Monate nach einer Campylobacter-Infektion einen Reizdarm entwickeln. Das heißt, durch die Infektion wurden das Immunsystem und die Mastzellen im Darm aktiviert. Die Mastzellen verbleiben dann jedoch im Darm und werden aus Gründen, die wir noch nicht kennen, hyperaktiv; oder durch eine kleine Änderung der Darmmikrobiota bzw. des Immunsystems nicht mehr in ihrer Aktivität gehemmt. Für die Manifestation des RDS spielt die Darmbarriere eine wichtige Rolle, bzw. ob diese eher durchlässig ist (Antigenüberlastung) oder dicht ist (Antigenausschluss). Eine durchlässige Darmbarriere kann dazu führen, dass Fremdmaterial ins Körperinnere gelangt, aber auch Alkohol kann die Darmbarriere schädigen und im weiteren Verlauf ein Reizdarmsyndrom begünstigen.
Würde das bedeuten, dass bei diesen Patienten Auffälligkeiten der Mastzellen bereits auftreten könnten, bevor es zu Reizdarmsymptomen kommt?
Man hat nur wenige Daten zu dieser Fragestellung, denn die Patienten kommen in einer solch frühen Phase der Erkrankung nicht in die Praxis. Bei vielen Allergiepatienten, die wir über einen längeren Zeitraum betreut haben, konnten wir aber sehen, dass meist schon im Vorfeld allergischer Symptome Mastzellansammlungen vorliegen. Wird dann das Gleichgewicht durch bestimmte Faktoren gestört, z.B. durch Änderung des Histaminabbaus, Änderungen der Zusammensetzung der Darmflora oder durch eine Antibiotikagabe, kann es zur Manifestation der Nahrungsmittelallergie oder -unverträglichkeit kommen.
Welche weiteren Faktoren können dazu führen, dass ein Reizdarmsyndrom entsteht?
Neben einer Schädigung der Schleimschicht an der Darmoberfläche durch die besagten Infektionen oder durch Schädigung der Darmbarriere, z.B. Alkohol, kann auch Fehlernährung zur Manifestation des Reizdarmsyndroms beitragen. Ungewohnte, scharfe Gewürze, wie sie z.B. in der asiatischen Küche verwendet werden, können die Darmpermeabilität ändern, so dass verstärkt Capsaicin, Natriumglutamat oder andere Nahrungsfaktoren ins Körperinnere gelangen können.
Heißt das, auch exotische Gerichte können die Entstehung eines Reizdarmsyndroms begünstigen?
Wenn man sich anschaut, wie die Menschen im 18. Jahrhundert gegessen haben, sieht man, dass der Speiseplan damals nur aus den heimischen Gemüsen und Früchten bestand, die gerade reif waren und die der Boden und die Jahreszeit hergaben. Dazu wurde das Fleisch heimischer Tierarten verzehrt, aber keine exotischen Speisen, weniger Zusatzstoffe, weniger industriell hergestellte Lebensmittel und vor allem auch weniger Alkohol (in jüngeren Lebensjahren) konsumiert. Der moderne Mensch hingegen ist mit einer ungeheuren Vielzahl an nicht landestypischen ungewohnten Speisen und stark industriell verarbeiteten Fertigprodukten konfrontiert. Er verschluckt unbewusst Feinstaub, Kosmetika, Umweltgifte etc. und all diese Faktoren können auf die Zusammensetzung der Magen-Darmschleimhaut Einfluss nehmen. Auch Medikamente, wie z.B. Schmerzmittel oder Diabetes-Medikamente, können die Darmpermeabilität verändern. Bei manchen Patienten kommt es erst dann zu einer Nahrungsmittelallergie, wenn sie Schmerzmittel einnehmen. Auch Salicylate, die in vielen Schmerzmitteln, aber auch in Curry, enthalten sind, werden von manchen Patienten nicht vertragen. Weiter kann die körperliche Aktivität beim Reizdarmsyndrom eine Rolle spielen.
Was hat die körperliche Aktivität mit dem Reizdarmsyndrom zu tun?
Die meisten Menschen arbeiten in Berufen mit sitzender Tätigkeit und bewegen sich zu wenig. Dadurch steigt der intraluminale Druck im Darm, was dazu führen kann, dass die Nahrungsmittelallergene in die Darmschleimhaut hineingepresst werden und so das intestinale Immunsystem und die Mastzellen aktivieren. Das ist unter anderem auch ein Grund dafür, dass wir beim Reizdarmsyndrom, genau wie bei anderen sogenannten „Wohlstands- oder Zivilisationserkrankungen“ wie dem metabolischen Syndrom oder der Adipositas, eine Zunahme der Erkrankungen sehen. Der erhöhte intraluminale Druck im gesamten Intestinaltrakt ist hier ein wichtiger Risikofaktor. Deshalb können alle Maßnahmen, die dazu geeignet sind, diesen Druck zu senken, die Symptome deutlich lindern.
Beim Reizdarmsyndrom steigt der intraluminale Druck also durch zu viel „Sitzen“?
Ein wichtiger Faktor ist Bewegung. Der Mensch ist eigentlich dazu gemacht, täglich acht km zu Fuß zurückzulegen. Tatsächlich sitzt man aber überwiegend. Eine hilfreiche Maßnahme zur Senkung des intraluminalen Drucks sind nicht nur entblähende Medikamente, sondern auch die tägliche Bewegung, z.B. durch einen täglichen Spaziergang von mindesten 40 Minuten. Grundsätzlich wären zwei bis drei Mal ca. 40 Minuten Sport pro Woche sehr wichtig zur Erhaltung der Gesundheit, auch der Herzgesundheit. Aber auch schon zwei bis drei Spaziergänge in der Woche sind hilfreich, weil dann der Dünndarm wesentlich besser arbeitet und die Luft nach unten transportiert wird. Bei Reizmagen weiß man, dass hier weniger Sodbrennen und Aufstoßen resultieren. Regelmäßige Bewegung reduziert das viszerale Missempfinden deutlich, reduziert Aufstoßen, regt die Darmperistaltik an und verkürzt so die Kontaktzeit von Nahrungsmittelallergenen oder unverträglichen Stoffen mit der Darmschleimhaut. Zusammen mit einer landestypischen Mischkost wäre der Stoffwechsel so optimal reguliert und ebenso die Darmbarriere. Unterstützen kann man dies durch die Behandlung mit entblähenden Medikamenten, einfache Maßnahmen, die sehr gut dabei helfen können, wieder eine normale Physiologie im Magen-Darm-Trakt zu erreichen.
Zurück zu den Mastzellen: Wäre der Aktivitätslevel der Mastzellen nicht eine Möglichkeit, das Reizdarmsyndrom bzw. auch das Reizmagensyndrom exakt zu diagnostizieren?
Es wäre eine positive Diagnosemöglichkeit des Reizdarmsyndroms, aber nicht alle pathologischen Institute zählen die Mastzellen in einer Routinebiopsie aus, zudem kann die Mastzellaktivierung Ausdruck verschiedener Trigger sein. Die immunhistochemische Mastzellfärbung muss gesondert angefordert werden. Hinzu kommt die Schwierigkeit, diese Mastzellen-Befunde richtig zu interpretieren. Oft kommen Patienten in die Sprechstunde unserer Klinik, bei denen bereits alle Befunde vorliegen, ohne dass diese richtig bewertet wurden. Hierfür fehlen noch die Standards, weshalb wir ein Quantifizierungsraster für die Mastzellen entwickelt haben, das zwischen einer geringen, mäßigen oder starken Erhöhung der Mastzellen differenziert und weitere klinische Ableitungen daraus ergibt. Bei einem Reizdarmsyndrom mit einer mäßigen bis starken Erhöhung der Mastzellen und ohne Hinweis auf Allergien kann deshalb eine Behandlung mit Mastzellenstabilisatoren, wie Dinatriumcromoglycinsäure sinnvoll sein. Das zeigen bereits Studien, die über dreißig Jahre alt sind. In einer neueren Studie konnte auch der ältere Histaminantagonist Ketotifen günstige Effekte beim RDS hervorrufen.
Wie kann der Mastzellstabilisator Dinatriumcromoglycinsäure beim Reizdarmsyndrom helfen?
Insbesondere die Dinatriumcromoglycinsäure zur Behandlung von Nahrungsmittelallergien ist schon seit Jahrzehnten als topischer Mastzellenstabilisator bekannt. Sie stand jedoch bei chronisch entzündlichen Darmerkrankungen und dem Reizdarmsyndrom nicht im Fokus, weil man dort andere Mechanismen stärker in den Vordergrund sah als die Bedeutung der Mastzellen. In den letzten dreißig Jahren konnten wir jedoch anhand von Studien nachweisen, dass Patienten mit Nahrungsmittelallergien und Reizdarmsyndrom auf die Dinatriumcromoglycinsäure sehr gut ansprechen. Bei 60 bis 70 Prozent der Patienten kann die Dinatriumcromoglycinsäure die Mastzellen am Magen-Darm-Trakt stabilisieren, die Überaktivität beruhigen und dazu führen, dass weniger Mediatoren sezerniert werden. Dadurch senkt sich die Schmerzintensität, die Bauchkontraktionen verringern sich und ebenso die Schleim- und Wassersekretion. Insbesondere beim RDS mit Durchfall konnten wir sehen, dass die Dinatriumcromoglycinsäure einen positiven Effekt auf die Stuhlkonsistenz und -frequenz hatte. Bei einer unserer RDS-Patientinnen konnten wir diesen Effekt sogar mit nur einer 400 mg Dinatriumcromoglycinsäure-Gabe einmal pro Woche erreichen. Daraus konnten wir folgern, dass die Empfindlichkeit der einzelnen Patienten und deren jeweilige Mastzelltypen unterschiedlich sensitiv auf Dinatriumcromoglycinsäure sind, da nicht alle Patienten darauf ansprechen bzw. unterschiedlich hohe Dosierungen benötigen.
Wie genau gehen Sie vor, wenn Sie das Reizdarmsyndrom mit Dinatriumcromoglycinsäure behandeln?
Die Basis der Behandlung mit Dinatriumcromoglycinsäure ist eine klare Diagnose des Reizdarmsyndroms. Es sollte möglichst eine interdisziplinäre Abklärung erfolgen, die vom Hausarzt gesteuert wird und einen Gastroenterologen, einen Allergologen, einen Pathologen, einen psychologisch geschulten Mediziner und einen Ernährungsmediziner mit einschließt.
Bei Patienten mit Beschwerden, die zum Reizdarmsyndrom passen und bei denen andere Erkrankungen, wie z.B. Entzündungen, Darmdivertikel oder Darmpolypen ausgeschlossen wurden, ist es z.B. möglich, vorhandene Biopsien nachträglich auf Mastzellen untersuchen zu lassen. Dazu führen wir eine spezielle Immunhistochemie zur Anfärbung der Mastzellen, der Eosinophilen und der Lymphozyten durch, sowie eine spezielle Immunhistochemie zur Diaminoxidase (letzteres für die Frage Histamin-vermitteltes RDS). Zeigt sich dann eine erhöhte Anzahl bzw. Aktivität der Mastzellen, kann man von einem Reizdarmsyndrom ausgehen, wenn andere Zelltypen nicht verstärkt vorhanden sind.
Das hört sich an, als ob die Diagnose spezielle Kenntnisse voraussetzt?
Da die korrekte Interpretation der Laborergebnisse, wie gesagt, schwierig sein kann, ist für den Arzt eine enge Zusammenarbeit mit dem Pathologen sehr empfehlenswert. Wir entwickeln hierzu aber auch fortwährend neue Standards, um z.B. den Histamin-vermittelten Reizdarm oder den Mastzellen-vermittelten Reizdarm und den postinfektiösen oder allergischen Reizdarm besser zu erkennen.
Mit dem Verein zur Förderung der Allergie- und Endoskopieforschung am Menschen (VAEM) informieren wir Ärzte und Patienten über neue Entwicklungen und unterstützen auch Kollegen bei der Diagnose. Hier gibt es auch Hinweise zu Kollegen, die sich auf die Interpretation von solchen Befunden spezialisiert haben, wie und wo sie kontaktiert werden können bzw. wann spezielle Fortbildungen zu diesem Thema gehalten werden.
Sie erwähnten eine Patientin, die zur Behandlung des Reizdarmsyndroms mit nur einer Dinatriumcromoglycinsäure-Gabe pro Woche auskam. Wie häufig nimmt man normalerweise Dinatriumcromoglycinsäure ein?
Das ist sehr unterschiedlich, denn die individuelle Empfindlichkeit des jeweiligen Reizdarm-Typus unterscheidet sich stark. Manche Patienten kommen mit seltenen Dinatriumcromoglycinsäure-Gaben aus und andere können ihre Symptome erst dann kontrollieren, wenn sie mindestens viermal täglich 400 – 500 mg Dinatriumcromoglycinsäure einnehmen.
Gibt es bei der Dinatriumcromoglycinsäure denn auch Nebenwirkungen?
Bei der Dinatriumcromoglycinsäure gelangen nur unter 2 Prozent der Substanz ins Blut. Deshalb kommt es praktisch zu keinen ernsthaften systemischen Nebenwirkungen. Es lohnt sich also auf jeden Fall, die Behandlung mit Dinatriumcromoglycinsäure auszuprobieren. Voraussetzung ist, wie gesagt, der histologische Befund einer Mastzellansammlung und der Nachweis von verstärktem Methylhistamin, einem Abbauprodukt des Histamins, im Urin. So lässt sich nachweisen, dass der Patient unter histaminvermittelten Beschwerden leidet.
Heißt das, man kann die Dinatriumcromoglycinsäure auch nicht überdosieren?
Bei einem Erwachsenen geht man bei der Dinatriumcromoglycinsäure von einer Dosierung zwischen 200 mg bis 2000 mg pro Tag aus. Wir arbeiten mit einer Dinatriumcromoglycinsäure-Höchstdosis von vier Mal 500mg pro Tag, in Form von Kapseln oder als Granulat. Bei Kindern beträgt die Dosis 100 mg bis 1000 mg. Welche Dosierung für welchen Patienten die richtige ist, muss man individuell abstimmen.
Müsste man die Dinatriumcromoglycinsäure zur Behandlung des Reizdarmsyndroms dauerhaft einnehmen?
Wenn die individuell auslösenden Trigger des Reizdarmsyndroms, z.B. Salicylate, bestimmte Lebensmittel, psychische Belastungsfaktoren etc. gefunden und diese eliminiert bzw. geändert werden, liegt eigentlich kein idiopathischer Reizdarm mehr vor. Denn man kennt dann ja die Ätiologie und drückt dies in der Diagnose aus, z.B. allergische und alimentäre Gastroenteritis, Nahrungsmittelunverträglichkeit, bakterielle Dünndarmüberwucherung etc. Beim RDS mit identifiziertem Trigger, mit oft Mastzellhyperplasie und wenn nach zwei bis drei Jahren Behandlung mit Dinatriumcromoglycinsäure, die Darmbarriere wieder intakt ist, kann man möglicherweise auf eine weitere Behandlung zu verzichten.
Wie erkennen Sie, dass die Darmbarriere nach einer Reizdarm-Therapie mit Dinatriumcromoglycinsäure wieder intakt ist?
Dass die Darmbarriere wieder intakt ist, sehen wir z.B. beim allergischen Reizdarm daran, dass sich weniger Entzündungszellen in der Darmschleimhaut befinden und an der geringeren Ausscheidung von Methylhistamin im Urin oder bei der Rückbildung des IgE im Darm, was wir durch die endoskopische Lavage ermitteln. Bei 10 bis 15 Prozent unserer Patienten war dies der Fall. Es lohnt sich in diesen Fällen, die Ätiologie des RDS aufzuspüren, die Diagnose kritisch zu überprüfen und die Therapiemaßnahmen an den Verlauf und den Erfolg der Maßnahmen anzupassen.
Die meisten Reizdarm-Patienten ohne einen identifizierten Trigger müssen die Reizdarmmedikation jedoch langfristig einnehmen.
Lieber Herr Prof. Raithel, herzlichen Dank für dieses Gespräch!
Wichtiger Hinweis
Unsere Beiträge beinhalten lediglich allgemeine Informationen und Hinweise. Sie dienen nicht der Selbstdiagnose, Selbstbehandlung oder Selbstmedikation und ersetzen nicht den Arztbesuch. Die Beantwortung individueller Fragen durch unsere Experten ist leider nicht möglich.
Dieses Interview mit Prof. Dr. med. Martin Raithel wurde uns freundlicherweise zur Verfügung gestellt von: Mein Allergie Portal.
VAEM bedankt sich herzlich bei Mein Allergie Portal und Frau Sabine Jossé für das zur Verfügung stellen des Interviews.